
甲状腺疾病是妊娠期十分常见的内分泌疾病之一。妊娠期甲状腺功能异常可导致多种危害。妊娠期甲减最大的危害是对胎儿智力发育的损害,这一点已经被广为接受。妊娠早期( 12 周前) 是胎儿智力发育最为关键的时期,因此研究并制定妊娠早期甲状腺功能参考区间意义重大,有助于及时诊治孕早期甲状腺疾病,及早干预。近年来,我国部分地区已经制订出适合当地的妊娠期甲状腺功能参考区间,但承德地区的参考区间尚无统一标准。因此本研究依照美国国家临床生物化学院( national academy of clinical biochemis-try,NACB) 推荐的方法收集病例,初步探讨了承德地区正常孕妇妊娠早期及中期的甲状腺功能相关指标参考区间。
1 对象与方法
1.1 对象: 研究对象: 自 2014 年 1 月至 7 月间就诊于承德市中心医院产科门诊的妊娠早期( 妊娠≤12 周)及中期( 妊娠 13~24 周) 妇女,检测其甲状腺功能及抗体( TSH、FT3、FT4、TPOAb、TGAb) .入选标准如下: ①排除 TPOAb、TGAb 阳性者; ②排除有甲状腺疾病个人史及家族史者; ③排除可见或者可以触及的甲状腺肿;④排除服用药物者( 雌激素类除外) ; ⑤妊娠妇女样本量至少 120 例; ⑥孕前及怀孕期间未应用影响甲状腺功能药物; ⑦无其他自身免疫性疾病史; ⑧单胎妊娠;⑨无严重妊娠并发症,如: 妊娠剧吐、妊高症、妊娠期糖尿病等; ⑩排除异常妊娠史及分娩史。符合上述条件的正常孕妇均经过详细的病史询问及体格检查,并签署知情同意书。符合上诉条件的妊娠早期妇女有 120例、妊娠中期妇女有 231 例。
1.2 方法: 所有符合条件的对象均填写问卷调查表、进行体格检查并抽取空腹静脉血 3.5mL,置于不含抗凝剂的真空采血管,室温下静置 30min,待其凝集后,3500r / min 离心 10min,分离上层血清置于低温冰箱保存并于当天进行测定甲状腺相关指标: TSH、FT3、FT4、TPOAb、TGAb.检测均采用德国罗氏公司生产的 Co-bas e 601 电化学发光免疫分析仪器,相应的试剂、校准品及质控品均由罗氏公司生产。
1.3 统计学方法: 全部检测数据均输入 Excel 表,应用SPSS17.0 软件进行统计学分析。应用 Kolmogorov -Smirnov 方法对各项检测指标进行正态性检验,P>0.05提示数据呈正态性分布。FT4 数据用 x珋±s 表示,两组间比较采用独立样本 t 检验。TSH 数据用中位数( M)及双侧限值( P2.5~ P97.5) 表示,两组间比较采用非参数检验,P<0.05 具有统计学意义。甲状腺功能各项指标参考区间的建立采用 95%参考区间( CI,四分位数 P2.5~ P97.5) .
2 结 果
2.1 一般资料分析: 本项研究共包括 120 例妊娠早期及 231 例妊娠中期妇女,她们的年龄中位数均为 27岁,经比较 P>0.05,差异无统计学意义,两组数据具有可比性。
2.2 妊娠早、中期甲状腺功能指标参考区间的建立:经正态性检验,妊娠早、中期 FT4符合正态分布; TSH符合非正态分布。经计算妊娠早期 TSH 参考区间为0.28 ~ 3. 60uIU / mL,FT4参考区间为 8.85 ~ 14.24pg/mL; 妊娠中期为 TSH0. 22 ~ 4. 00uIU / mL,FT47. 66 ~ 12.94pg / mL.具体数值见表 1.
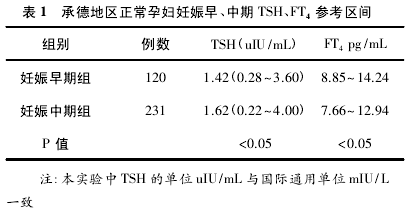
2.3 妊娠早期与妊娠中期甲状腺功能指标参考区间的对比: 由表 1 看出,承德地区正常孕妇妊娠早期与中期相比,TSH、FT4参考值范围具有明显差异,有统计学意义。随孕周变化,孕妇体内甲状腺激素亦随之波动。TSH 于妊娠 4 周时达到最高水平,随后降低,至妊娠12 周降至最低值,进入妊娠中期后 TSH 逐渐回升,至24 ~ 36 周趋于平稳; FT4于妊娠早期先轻微升高后轻微下降,妊娠 4~8 周达到最高值,妊娠中后期 FT4缓慢下降,至 24~36 周趋于平稳。表 1 的数据亦符合上诉变化规律。不仅如此,本实验所得出的承德地区妊娠早期 TSH 上限值明显高于 ADA 推荐的 2.5 uIU/mL,这说明建立承德地区甲状腺功能指标参考区间意义重大,可以有效的避免误诊和过度治疗。
3 讨 论
母体甲状腺功能在妊娠期可发生一系列适应性变化。如妊娠期母体雌激素水平增高,致使肝脏合成更多的球蛋白,血清甲状腺结合球蛋白( TBG) 升高; 胎盘大量分泌人绒毛膜促性腺激素( hCG) ,可反馈性抑制TSH 的分泌,因此 TSH 的最低值出现于妊娠第 8 ~ 12周。由此可见,妊娠期母体的甲状腺功能受多种因素作用,与正常非孕人群存在很大差别。因此,美国甲状腺协会及中华医学会分别于 2011 年及 2012 年发布指南,推荐采用妊娠期特异的甲状腺功能指标参考区间。
妊娠期甲状腺功能异常可造成多种危害,例如: 妊娠期母体甲减可致早产、流产、死产、胎盘早剥、胎儿畸形、胎儿生长迟缓的发病率明显升高[1,2].Davis 曾报道妊娠期甲减的孕妇,胎盘早剥及产后大出血的发生率为 19%,而先兆子痫的发生率为 44%[3].而未经有效控制的妊娠期甲亢妇女发生流产、早产、死胎、先兆子痫、充血性心力衰竭、甲状腺危象、胎盘早剥及妊高症的风险增加。妊娠晚期,甲状腺激素分泌增多可引起血管紧张素Ⅱ及去甲肾上腺素的增多,进而导致血管痉挛、宫缩增强,使得妊高症的风险增大。而在分娩过程中则易引发甲亢危象。对胎儿的影响包括宫内生长迟缓、早产、足月小样儿、新生儿甲亢等。
国内外多项研究已经证实,妊娠早期对于胎儿的智力发育具有极其重要的作用。这是因为妊娠 20 周前胎儿的甲状腺尚未发育,神经系统发育所需要的甲状腺激素几乎全部由母体提供。在此期间,脑干及大脑的大部分神经元开始倍增及移行。因此妊娠早期甲状腺功能减退可对胎儿的智力发育造成损害。1999年,Haddow 等研究发现即使孕母只是患有极其轻微的甲减,她们的后代与正常对照组相比,其学习能力的下降也是非常显着的。而 Pop 等研究发现,血清游离甲状腺素的持续降低也可造成后代智力评分的降低,可较正常对照组下降约 8~10 分[4,5].
目前国际上通用的妊娠期 TSH 正常参考区间采用 ATA 制订的标准,即妊娠早期 0.1~2.5mIU/L、妊娠中期 0.2~3.0mIU/L、妊娠晚期 0.3~3.0mIU/L[6].但考虑到人种及地区碘营养状态的区别,因此 2012 年中国《妊娠和产后甲状腺疾病诊治指南》建议不同地区、医院应建立各自适用的妊娠各期,尤其是妊娠早期TSH 参考区间。近年来,国内不同地区相继开展此类研究并得出适合当地的参考区间。例如北京地区妊娠早期 TSH 参考区间为 0.45~2.95mIU/L( 2010 年) ; 天津地区妊娠早期 TSH 参考区间为 0.05 ~ 4.5mIU/L( 2008 年) ; 广州地区妊娠早期 TSH 参考区间为 0.037~ 3.181mIU / L( 2013 年) ; 上海地区妊娠早期 TSH 参考区间为 0.05~5.17mIU/L; 沈阳地区妊娠早期 TSH 参考区间为 0.13~3.93mIU/L( 2008 年) 等[7,8].和上述数据相比,承德地区妊娠早期 TSH 参考区间 0.28~3.6mIU / L 较窄,可能的原因是本研究在选择研究对象上更为严格。考虑到 NACB 制订的纳入标准主要针对非孕人群,而对于妊娠妇女的纳排标准并无明确建议。因此本研究在 NACB 的标准之上,结合临床经验,将可能影响甲状腺功能的其他影响因素也纳入其中。
可以看出,各个地区建立的妊娠早期 TSH 参考范围上限均大于 ATA 推荐的 2.5mIU/L,且相互之间差别较大,这可能与以下几点因素有关: 人种的差异、不同地区的碘营养状态不同、检测试剂的不同、孕周的不同、饮食习惯与生活方式的差异等等。
本研究还存在不足之处: 由于时间等客观条件的限制,研究所采集的病例数较少,虽然达到了 NACB 的标准,但就一个地区而言,仍应扩充病例数以得出更准确的数值。另外本实验还有深入研究的价值。近年来有学者引入了“自身纵向”的概念来研究妊娠期甲状腺功能: 即就每一个单独的研究对象而言,跟踪其妊娠不同时期及产后的甲状腺功能状态并进行对比。这种方法减少了人群的抽样误差,可以更准确的反应妊娠期甲状腺功能的变化。本实验亦可以引入“自身纵向”的概念,对研究对象进行跟踪随访。
参考文献:
[1] Casey BM,Dashe JS,Spong CY,et al,Perinatal signifi-cance of isolated maternal hypothyroxinemia identified in thefirst half of pregnancy[J].Obstetrics and Gynecology,2007,109( 5) : 1129 ~ 1135.
[2] Casey BM,Leveno KJ.Thyroid disease in pregnancy[J].Ob-stetrics and Gynecology,2006,108( 5) : 1283 ~ 1292.
[3] Davis LE,Leveno KJ,Cunningham FG. Hypothyroidismcomplicating pregnancy[J]. Obstet Gynecol,1988,72( 1) :108 ~ 112.
[4] Haddow JE,Palomaki GE,Allan WC,et al. Maternal thy-roid deficiency during pregnancy and subsequent neuropsy-chological development of the child[J].N Engl Med,1999,341( 8) : 549 ~ 555.





